Kan een gemeente bijsturen wanneer managementinformatie over de zorgkosten pas na vier tot zes maanden compleet is? Helaas is dat wel de huidige praktijk. Dat komt door een ‘na-ijleffect’ in het declaratiegedrag van zorgaanbieders naar gemeenten. Zo kan begin mei nog 15 tot 25 procent van de kosten over het eerste kwartaal ontbreken. Dat blijkt uit onderzoeken en analysen die wij in 2019 bij 13 gemeenten, verspreid over het land, hebben uitgevoerd. In dit artikel geven wij aan welke zes data-analysen nodig zijn om grip te krijgen op de enorme kosten. Maar eerst dient de basis op orde te worden gebracht.
Gemeentelijke sturingsinformatie blijkt vaak achterhaald en onvolledig. Na indicatie raakt de cliënt uit zicht, terwijl juist dan kosten worden gemaakt[1]. De cliënt komt pas weer in beeld bij het betalen van de factuur. Gemeenten hebben daardoor geen goed zicht op hun kosten en resultaten, waardoor prognoses onjuist zijn en goed sturen onmogelijk is.
Dit na-ijleffect manifesteert zich vooral bij managementinformatie over de Jeugdzorg en veel minder bij de Wmo en PGB’s. Bij de jeugdzorg lopen de indicaties niet alleen via de gemeente, maar ook via externe verwijzers. De achterstand wordt pas bij het opstellen van de jaarrekening in mei iets ingelopen omdat dan een inschatting wordt gemaakt van dit ‘onderhanden werk’[2]. Overigens worden gemeenten ook bij de Wmo verrast door tegenvallers, vooral door gebrek aan inzicht in de instroom.
Data-analysen
Driekwart van de gemeenten kampt met tekorten in het sociaal domein. Vaak gaat het om vele miljoenen voor een individuele gemeente[3]. Voor een middelgrote gemeente als Hoogeveen, ca. 55.000 inwoners, ging het in 2018 om 11,5 miljoen euro. Daar blijken zelfs nog rekeningen uit 2017 binnen te komen[4]. In Utrecht betrof het 18 miljoen euro[5]. Vele gemeenten teren al jarenlang in op hun vermogen en moeten snijden in lokale voorzieningen. Wethouder Titus Burgers van Wijchen vraagt zich af: ‘Houden wij de zorg op peil of het zwembad open’[6].
Om meer grip te krijgen op de zorgkosten in het sociaal domein moeten gemeenten zes vragen kunnen beantwoorden:
- Waar liggen demografische risico’s? Hoe sluit het beleid daarop aan?
- Wie verwijst naar wie en hoe vaak?
- Hoe functioneert de toegang? En zijn het zorglandschap en de algemene voorzieningen ‘dekkend’?
- Hebben we grip op het zorggebruik en de kosten? Zijn de processen wel op orde?
- Hebben we de risico’s bij zorgaanbieders in beeld?
- En hoe is het resultaat van de zorg per aanbieder?
Dit moet leiden tot concrete acties. Zoals het verbeteren van de basisinformatie, door sneller te melden en te declareren. Tot een beter gesprek met zorgaanbieders, gestoeld op inzicht. Tot het gericht aanpassen van algemene voorzieningen, ter voorkoming van duur maatwerk. Tot het voorkomen van dure overbruggingszorg. En tot kortere wachtlijsten en betere indicering, door professionalisering van de toegang.
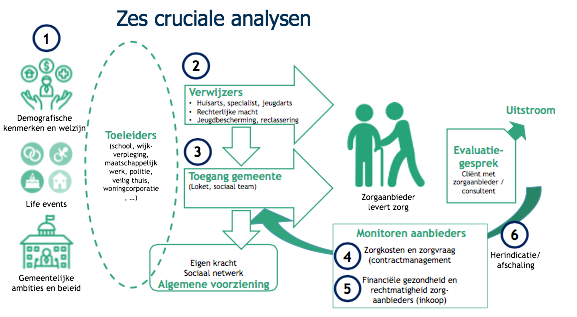
Onderstaand schema laat zien hoe de analysen zich tot elkaar verhouden.
Basisinformatie op orde
Belangrijk is dat het proces van melden en factureren veel strakker gaat verlopen. Dit vereist twee zaken. Ten eerste dient de zorgaanbieder een melding naar de gemeente te sturen 5 dagen na aanvang van de zorg. Ten tweede dient de zorgaanbieder te declareren binnen 30 dagen[7]. In dat geval heeft de gemeente begin februari inzicht in alle kosten. Het melden en declareren verloopt nu traag. De eerste stap is dan ook om twee analysen te maken:
- Wat is per zorgaanbieder het percentage meldingen dat daadwerkelijk binnen 5 dagen na start van de zorg wordt verstuurd.
- Wat is het percentage declaraties per zorgaanbieder dat daadwerkelijk binnen 30 dagen na het einde van de zorg naar de gemeente wordt gestuurd.
Er blijven altijd situaties die deze cijfers vertroebelen. Een zorgaanbieder noemde als voorbeeld een jeugdzorgcliënt, wiens moeder om de paar weken in een andere vestiging van het Leger des Heils overnacht. De woonplaats van de moeder bepaalt welke gemeente de zorg moet betalen. Daardoor moet de declaratie telkens naar een andere gemeente. Ook is het mogelijk dat een zorgaanbieder nog helemaal niet in beeld is bij de gemeente. Maar dat zijn de uitzonderingen.
- Analyse 1: Gemeentelijke situatie en beleid
Deze eerste analyse brengt demografische ontwikkelingen in beeld en de gevolgen hiervan voor het zorggebruik. Het gaat hierbij bijvoorbeeld om vergrijzing, of life events zoals scheiding en schulden. Aan de andere kant brengt de analyse het effect van lokale wet- en regelgeving en gemeentelijk beleid in kaart[8]. Bijvoorbeeld: het hanteren van een leeftijdsgrens om aanspraak te kunnen maken op bepaalde voorzieningen. Doel is inzicht te krijgen in de oorzaken en prognoses te maken. Wat gebeurt er als we niets wijzigen? En welke maatregelen hebben effect? Denk aan het starten van een algemene voorziening tegen bijvoorbeeld eenzaamheid van ouderen om dure maatwerkvoorzieningen te voorkomen. - Analyse 2: Toeleiders en verwijzers
Welke invloed heeft de gemeente op de eerste entree van het sociaal domein, de toeleiders en verwijzers? De visie daarop kan uiteenlopen[9]. Het begint met inzicht: wie verwijst eigenlijk naar wie en hoe ontwikkelt zich dit?
Toeleiders hebben een belangrijke signaalfunctie. Het gaat om de school, wijkverpleging, maatschappelijk werk, Veilig Thuis of de politie. Vroegtijdig signaleren van problemen is goed, maar zoek naar nieuwe cliënten op het schoolplein weer niet. De school als vindplaats, niet als marktplaats.
Verwijzers zijn de huisarts of jeugdarts, de rechterlijke macht of jeugdbescherming. Belangrijke analysen zijn de ontwikkelingen per verwijzer, de oorzaken daarvan en de mate waarin cliënten voorzieningen ‘stapelen’. Dit kan op basis van informatie vanuit gemeentelijke applicaties. - Analyse 3: Gemeentelijke toegang
Het Loket of Sociaal Team vormt de gemeentelijke toegang. Aandachtspunten zijn hier: wat is de expertise van deze medewerkers? Hoe integraal bekijken zij de cliënt? Bezien ze dit per domein, of in de breedte: Wmo, jeugd, participatie en schulden. Voorziet de gemeente in goede algemene voorzieningen voor deze mensen, of wordt alles duur maatwerk? Dit zijn vooral kwalitatieve analysen, op basis van interviews.
De kwantitatieve analysen richten zich op de caseload van het team, de wachttijden en de oorzaken daarvan. Daartoe is een analyse van doorlooptijden relevant tussen vier belangrijke data in het proces: datum hulpvraag, datum gesprek consulent, datum indicatie en start van de zorg. Dan wordt duidelijk waar de bottleneck zit. - Analyse 4: Monitoren van het zorggebruik
Zorggebruik zegt veel over de behoefte, maar ook over de financiële impact. Het analyseren van de kosten, aantallen cliënten en de mate van stapeling, biedt handvatten om te optimaliseren. Dit dient per zorgcategorie te gebeuren[10]. Dan kan bijvoorbeeld blijken dat de kosten van begeleiding en dagbesteding flink zijn toegenomen. Vervolgens is een detailanalyse van de uitschieters van belang. Bijvoorbeeld: de stijging blijkt voort te komen uit het product ‘specialistische begeleiding’. Wat is hier aan de hand? Bij welke aanbieders stijgen deze kosten eigenlijk? Vervolgens kun je met hen in gesprek gaan. De verklaring blijkt dan soms vrij onthutsend te zijn: “Wij zijn gestopt met de reguliere begeleiding. Iedereen krijgt nu specialistische begeleiding. Dat tarief is hoger.” Dat stelt de gemeente uiteraard voor de vraag: vinden wij dit wenselijk? - Analyse 5: Scan zorgaanbieders op financiële gezondheid en fraude
Onderzoek van Follow The Money heeft 97 zorgbedrijven gesignaleerd met torenhoge winsten en dividenduitkeringen. Zij konden jarenlang hun gang gaan omdat controle zelden plaatsvond. Tegelijk constateert EY in 2019 dat 25 procent van de jeugdzorginstellingen rode cijfers schreef, met als risico dat cliënten op straat komen te staan[11]. Minister De Jonge wordt voor diverse incidenten ter verantwoording geroepen door de Tweede Kamer. Interessant is dat je deze problemen vroegtijdig kunt signaleren, door een analyse te maken van alle jaarrekeningen die deze organisaties verplicht aanleveren bij VWS, en door met een voorspelmodel te werken.
Wij hebben daarom een scan ontwikkeld van zorgaanbieders op het gebied van financiële gezondheid en signalen van fraude. Niet alleen per aanbieder, maar ook voor alle aanbieders in een regio. Dit is belangrijk bij inkoop en contractmanagement, om zeker te zijn dat de cliënt daadwerkelijk geholpen wordt. Onderstaand kwadrant toont alle 3800 zorgaanbieders in Nederland die hun jaarrekening verplicht bij VWS hebben gedeponeerd (grijs) en tot gemeente X behoren(groen). Idealiter zitten alle zorgaanbieders rechtsboven, waarmee zij financieel gezond zijn en geen signalen van fraude vertonen.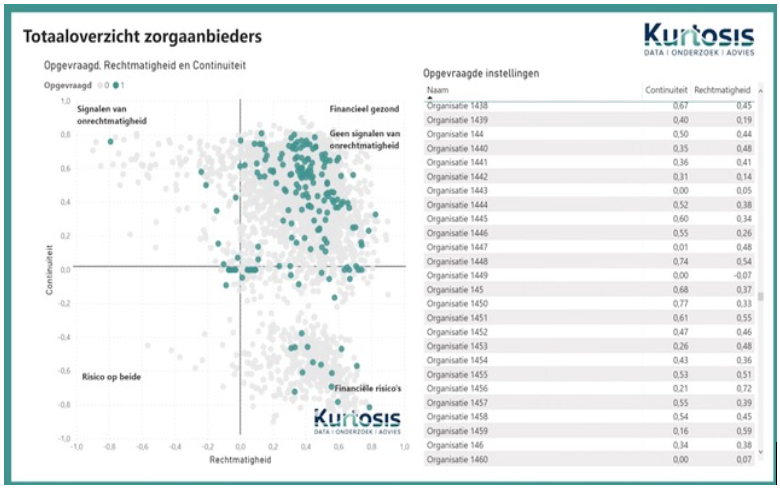
Landelijk staan er 560 organisaties (14,7 procent van het totaal) financieel niet goed voor. Dit is gebaseerd op 11 financiële en hrm-indicatoren, zoals liquiditeit, winst, solvabiliteit, ziekteverzuim, uitstroom, overhead en inhuur.
Bij 260 organisaties (6,8 procent van het totaal) zijn er signalen van onrechtmatigheid. Dat is nog niet meteen bewijs, maar geeft wel aan dat er in de jaarrekening opmerkelijke cijfers staan. Dat kan gaan om een zeer hoge winst, een heel laag aandeel personeelskosten, een zeer hoge honorering van de bestuurder, of bijvoorbeeld een zeer hoge omzet per fte. We weten niet hoe een kwaadwillende precies geld uit de organisatie wil trekken, maar wel dat het geld in zo’n geval niet opgaat aan personeelsinzet.
Deze analyse is ook mogelijk per gemeente en per inkoopregio. Tevens kun je in het online dashboard elke stip op de kaart aanklikken om te kijken om welke organisatie het gaat en wat de onderliggende scores zijn. De analyse vormt geen bewijs, maar heeft wel een signaalfunctie.
Deze analyse moet overigens niet meteen aanleiding zijn om extra geld aan de zorgaanbieders te verstrekken om de financiële problemen op te lossen. Eerst is het belangrijk om de informatievoorziening te verbeteren. Zo geven diverse inkopers aan dat financiële problemen ook bewust veroorzaakt kunnen zijn, door geld uit de organisatie te halen. Zo is er een organisatie die geld leent tegen 9 procent rente van een andere organisatie met dezelfde eigenaar. Geld dat daarvoor nog in de organisatie zat. - Analyse 6: Herindicatie en uitstroom
Het slotstuk van de analyse vormt het resultaat van de zorg. Leidt dit tot uitstroom uit de zorg of toch tot herindicatie? Is het doel gerealiseerd? Wat was de behandelduur? Hoe tevreden is de cliënt? Hoeveel uitval was er? Hoeveel mensen hadden binnen een half jaar opnieuw zorg nodig? En in welke mate verschilt dit alles tussen verschillende aanbieders? Dat is belangrijke informatie om te bepalen met welke aanbieders je door wilt, en met welke juist een goed gesprek nodig is.
De auteurs danken Arjan Houwers MSC, Naomi Meys MSc, Sander Reukema MSC, Martijn Sanders MSc en Bastiaan Frerix MSc voor hun input.
Literatuur
- [1] Zie ook: ‘Sturingsinformatie Sociaal Domein onvoldoende’, Binnenlands Bestuur, november 2019.
- [2] Zorgaanbieders moeten dan een controleverklaring van de accountant meesturen, zodat dan een vrij betrouwbaar beeld ontstaat. Maar dat geldt dus niet voor de managementinformatie gedurende het jaar.
- [3] ‘Gemeenten korten massaal op sociaal domein’, Binnenlands Bestuur, 12 september 2019
- [4] Binnenlands Bestuur, 21 januari 2020.
- [5] ‘Verhullen jaarstukken de werkelijke tekorten?’, Gemeente.nu, mei 2019.
- [6] Algemeen Dagblad, 23 november 2019.
- [7] Deze afspraken gaan uit van inspanningsgericht financieren en komen uit het Standaard administratieprotocol 2020 (SAP)
- [8] Belangrijke bronnen hiervoor zijn: de Gemeentelijke Monitor Sociaal Domein van de VNG, de Atlas voor gemeenten, CBS-statline, stadspeilingen en onderzoeken van de GGD.
- [9] Zo zijn er gemeenten die streven naar ‘geluk’, zoals Schagen en Roerdalen. Aan de andere kant zijn er gemeenten zich bepaalde maatschappelijke effecten ten doel hebben gesteld, of eenvoudigweg streven naar tevreden inwoners. Daar zit nogal een verschil tussen.
- [10] Wij hanteren daarbij de volgende indeling: Begeleiding en dagbesteding, gezinshuizen en pleegzorg, behandeling jeugdhulp, logeren, landelijk transitiearrangement, basis GGZ, curatieve GGZ door kinderartsen, specialistische GGZ, ernstige enkelvoudige dyslexie, jeugdbescherming en –reclassering, jeugdzorg Plus, beschermd wonen.
- [11] ‘Kwart jeugdzorginstellingen in rode cijfers, Accountant, oktober 2019


Geef een reactie